Herpes Zoster: Risiko durch Grunderkrankungen
Bestimmte Grunderkrankungen können das Erkrankungs- und Rezidivrisiko für Herpes Zoster (HZ) erhöhen.

Was wurde untersucht?
Die retrospektive Kohortenstudie basiert auf anonymisierten Abrechnungsdaten von ca. 9 Millionen Versicherten (13 %) der gesetzlichen Krankenversicherung (GKV) in Deutschland.5 Sie stammen aus den Jahren 2008 bis 2018. Untersucht wurden Erwachsene ab 18 Jahren mit mindestens einer der folgenden Grunderkrankungen:5
- Asthma
- Koronare Herzkrankheit (KHK)
- Chronische Herzinsuffizienz (CHF)
- Chronisch obstruktive Lungenerkrankung (COPD)
- Depression
- Diabetes mellitus Typ 1 oder 2 (DMT1, DMT2)
- Rheumatoide Arthritis (RA)
Alter & Grunderkrankungen: Ein riskantes Duo
Bei gesunden Personen gilt das Alter als Hauptrisikofaktor für eine Gürtelrose. So steigt ab 50 Jahren6 das Erkrankungsrisiko deutlich an:7
• 40–49 Jahre: 4,1 Fälle/1.000 Personenjahre (PJ)
• 50–59 Jahre: 6,6 Fälle/1.000 PJ
• > 80 Jahre: 12,8 Fälle/1.000 PJ
Doch nicht nur das Alter spielt eine entscheidende Rolle bei einer möglichen Reaktivierung des Varizella-zoster-Virus (VZV). Die Ergebnisse der retrospektiven Kohortenstudie verdeutlichen, dass auch das Vorliegen bestimmter chronischer Grunderkrankungen das Risiko für eine HZ-Episode erhöht – und zwar im Schnitt um 30 % gegenüber der gesunden Vergleichspopulation.5
Grunderkrankungen mit erhöhtem HZ-Risiko
Menschen mit einer RA trugen im Beobachtungszeitraum zwischen 2008 und 2018 insgesamt das höchste Risiko einer VZV-Reaktivierung: Gegenüber Personen ohne entsprechende Grunderkrankung schwankte dieses zwischen +37 % und +57 %. Zudem war das HZ-Risiko bei Erwachsenen mit Asthma, COPD, KHK und Depressionen im Vergleich zu Menschen ohne diese Grunderkrankungen im Schnitt um 10–30 % erhöht (Abb. 1). Das galt für viele der analysierten Jahre zwischen 2008–2018.
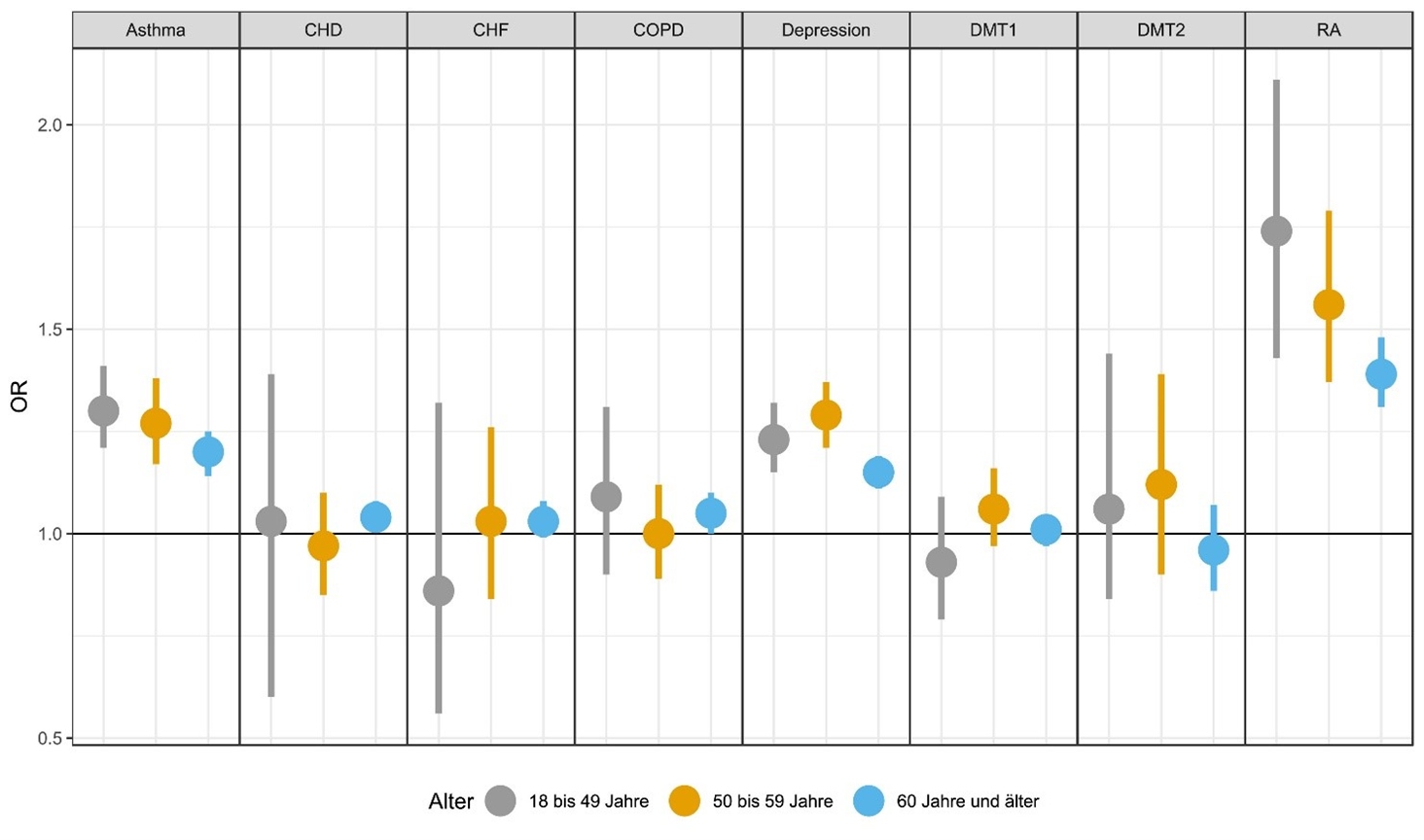
Abbildung 1: Adjustierte Odds Ratios (OR) und 95 %-Konfidenzintervalle für einen HZ-Fall im Jahr 2018. Modifiziert nach Batram M et al.5
In einer Sensitivitätsanalyse unter Einschluss von Personen mit ausschließlich einer Grunderkrankung (Multimorbidität ausgeschlossen) zeigte sich, dass Erwachsene mit Asthma, COPD, KHK, Depressionen und RA in jedem Studienjahr ein signifikant höheres HZ-Risiko hatten im Vergleich zu Menschen ohne Grunderkrankung. Auch in dieser Analyse wiesen Personen mit RA, Asthma und Depressionen das höchste Risiko auf.5
Bei Vorliegen von Asthma oder COPD erhöhte eine systemische Therapie mit Kortikosteroiden das HZ-Risiko zusätzlich.5
Auch Rezidivrate steigt
Neben internationalen Studien4 zeigt auch die Auswertung der GKV-Daten aus Deutschland5, dass HZ-Rezidive bei Menschen mit Grunderkrankungen häufiger auftreten. Durchschnittlich 9,6 % der Erwachsenen mit einer ersten Gürtelrose-Episode erkrankten innerhalb von 10 Jahren mindestens ein weiteres Mal. Die mittlere Dauer zwischen der ersten Gürtelrose-Erkrankung (VZV-Reaktivierung) und dem Rezidiv (zweite Gürtelrose-Episode) betrug über alle Altersgruppen hinweg 4,7 Jahre. Erwachsene zwischen 18 und 49 Jahren mit mindestens einer Grunderkrankung waren am stärksten gefährdet. Über 15 % hatten zum Ende des Follow-Ups nach 10 Jahren mindestens ein Rezidiv. Nach der Wiedererkrankung stieg das Risiko für ein zweites Rezidiv in dieser Population auf 40 %. Altersunabhängig war das Risiko für ein zweites Rezidiv um das 2- bis 3-fache höher im Vergleich zum Risiko für das erste Rezidiv.
Fazit für die Praxis
Neben dem Alter stellen Grunderkrankungen einen wichtigen Risikofaktor für die Reaktivierung des VZV im Sinne einer Gürtelrose dar. Bei diesen Personengruppen ist daher eine rechtzeitige Prophylaxe geboten. Die STIKO empfiehlt eine Impfung mit dem rekombinanten adjuvantierten Totimpfstoff als:
- Standardimpfung bei Personen ab 60 Jahren
- Indikationsimpfung bei Personen ab 18 Jahren mit erhöhtem Risiko durch beispielsweise angeborene oder erworbene (insbesondere iatrogene) Immundefizienz oder schwere Ausprägung einer Grunderkrankungen (z.B. wenn medikamentös unzureichend kontrolliert oder bei Multimorbidität)
- Um ein Herpes-zoster-Rezidiv zu vermeiden, wird zu einer HZ-Impfung in einem mindestens 6- bis 12-monatigen Abstand zur vorangegangenen Herpes-zoster-Erkrankung geraten. Die Impfung sollte zu einem Zeitpunkt erfolgen, wenn die akute Erkrankung vorüber ist und die Symptome abgeklungen sind.
Referenzen
1. Forbes HJ et al. Quantification of risk factors for herpes zoster: population based case-control study. BMJ. 2014; 348: g2911.
2. Imafuku S et al. Risk of herpes zoster in the Japanese population with immunocompromising and chronic disease conditions: Results from a claims database cohort study, from 2005 to 2014. J Dermatol. 2020; 47(3): 236–44.
3. Esteban-Vasallo MD et al. Sociodemographic characteristics and chronic medical conditions as risk factors for herpes zoster. Human Vaccines & Immunotherapeutics. 2014; 10(6): 1650–60.
4. Kim YJ et al. Recurrence Rate of Herpes Zoster and Its Risk Factors: a Population-based Cohort Study. J Korean Med Sci 2019; 34(2): e1.
5. Batram M et al. Burden of herpes zoster in adult patients with underlying conditions – analysis of German claums data 2007-2018. Dermatology and Therapy, submitted.
6. Hillebrand K et al. Incidence of herpes zoster and its complications in Germany, 2005-2009. The Journal of infection. 2015; 70(2): 178–86.
7. Ultsch B et al. Epidemiology and cost of herpes zoster and postherpetic neuralgia in Germany. The European Journal of Health Economics. 2013; 14(6): 1015–26.
- Wir können keine Fragen zu spezifischen Patientenfällen, Produktempfehlungen oder off-label-Themen beantworten.
- Bitte geben Sie so viele Details wie möglich an, damit unsere Experten Ihnen die bestmögliche Antwort geben können. Achten Sie darauf, Ihre Frage klar und präzise zu formulieren.
- Seien Sie klar und spezifisch
- Geben Sie genügend Kontext, damit andere Ihre Frage leicht verstehen können.
- Beispiel: Anstatt "Welche Impfungen braucht man auf Reisen?" fragen Sie lieber "Welche Impfungen werden für eine Reise nach Südostasien empfohlen und was muss man beachten?"
- Halten Sie sich an unsere Richtlinien
- Vermeiden Sie Fragen zu Produkten, spezifischen Patientenfällen sowie off-label-Themen, da wir diese nicht beantworten dürfen.
- Beispiel: Anstatt "Kann ich Patient X Impfstoff Y verabreichen?" fragen Sie lieber "Welche Kontraindikationen muss ich bei einer Impfung gegen Grippe beachten?"
- Überprüfen Sie bestehende Fragen
- Nutzen Sie unsere automatischen Vorschläge bei Texteingabe, um die Doppelung von Fragen zu vermeiden.
Welche Impfungen werden Schwangeren ohne Vorerkrankungen empfohlen?
- Sie ist spezifisch und für ein breites Publikum geeignet.
- Sie vermeidet Fragen zu bestimmten Impfstoffen oder individuellen Patientenfällen.
- Sie konzentriert sich auf offizielle Empfehlungen und nicht auf persönliche Meinungen.
Warum diese Frage geeignet ist:
Oder stellen Sie Ihre Frage auf der Detailseite.
- Tipps für eine gute Frage – So formulieren Sie klar und präzise.
- Beispielfrage – Ein Muster für eine gut strukturierte Anfrage.
Dort finden Sie:
